Au centre du diabète se trouve le pancréas. C’est une grosse glande de la taille de votre main. Elle se situe vers l’arrière de la cavité abdominale. En fait, elle est responsable de la fabrication, du stockage et de la libération de l’insuline. Cette dernière est une hormone. Le pancréas produit également d’autres hormones, ainsi que des enzymes digestives. Même si vous ne savez pas grand-chose sur le diabète, vous avez probablement entendu parler de l’insuline. Vous savez probablement aussi que nous devons tous avoir de l’insuline pour survivre.
La fonction de l’insuline
Ce que plusieurs personnes ne réalisent peut-être pas est que de nombreux diabétiques n’ont pas besoin d’injections d’insuline. L’insuline est une hormone que les cellules bêta du pancréas produisent. La fonction principale de cette hormone est de réguler le taux de glucose dans le sang. Elle assure donc cette fonction principalement en facilitant le transport de la glycémie dans la plupart des milliards de cellules qui composent le corps.
La présence d’insuline stimule les transporteurs de glucose à se déplacer vers la surface des cellules. Ceci permet de faciliter l’entrée du glucose dans ces dernières. L’insuline stimule également les centres de l’hypothalamus du cerveau responsables de la faim et de la satiété. En effet, il y a une certaine production d’insuline même lorsque l’on commence à mange. Ceci veut dire qu’elle commence son action avant meme que le glucose n’atteigne la circulation sanguine.
L’insuline renvoie le signal également aux cellules adipeuses. Ceci permet ces cellules de convertir le glucose et les acides gras du sang en graisse. Les cellules adipeuses stockent ensuite cette graisse jusqu’à ce qu’elle soit nécessaire.
L’insuline est une hormone anabolique, c’est-à-dire qu’elle est essentielle à la croissance de nombreux tissus et organes. Par contre, elle peut provoquer une croissance excessive, comme par exemple de la graisse corporelle et des cellules qui tapissent les vaisseaux sanguins. Enfin, l’insuline aide à réguler, ou contre-réguler, l’équilibre de certaines autres hormones dans le corps.L’une des façons dont l’insuline maintient la plage étroite des niveaux normaux de glucose dans le sang consiste à réguler le foie et les muscles. Ceci arrive en les obligeant à fabriquer et à stocker du glycogène. Cette dernière est une substance féculente que le corps utilise lorsque la glycémie tombe trop bas.
Si la glycémie tombe même légèrement à un niveau bas, comme cela peut se produire après un exercice intense ou à jeun, les cellules alpha du pancréas libèrent du glucagon. Ce dernier constitue une autre hormone qui participe dans la régulation de la glycémie. Le glucagon signale aux muscles et au foie de reconvertir leur glycogène de stockage en glucose. Ce processus s’appelle glycogénolyse. Il permet d’augmenter la glycémie. Les réserves de glucose et de glycogène du corps peuvent s’épuiser. Dans ce cas le foie et dans une moindre mesure les reins et l’intestin grêle, peuvent transformer certaines des réserves de protéines du corps – la masse musculaire et les organes vitaux – en glucose.
Insuline et diabète de type 1
Il y a à peine quatre-vingt-dix ans, on ne pouvait pas parler de la disponibilité clinique de l’insuline. Dans ce cas le diagnostic de diabète de type 1 était une condamnation à mort. En effet, ce diagnostic implique une capacité gravement basse ou absente de produire de l’insuline. La plupart des gens sont décédés quelques mois après le diagnostic. Sans insuline, le glucose s’accumule dans le sang à des niveaux toxiques extrêmement hauts. Pourtant, comme les cellules ne peuvent pas l’utiliser, de nombreux types de cellules mourront de faim.
L’absence ou la baisse des niveaux d’insuline à jeun (basal) amènent également le foie, les reins et les intestins à effectuer la néoglucogenèse. C’est la transformation des réserves de protéines du corps en encore plus de glucose. Le corps ne peut pas encore l’utiliser. Ces réserves de protéines se trouvent dans les muscles et les organes vitaux. Pendant ce temps, les reins, les filtres du sang, essaient de débarrasser le corps des niveaux de sucre anormalement élevés. Des mictions fréquentes provoquent une soif insatiable et une déshydratation. Finalement, le corps affamé transforme de plus en plus de protéines en sucre.
Les anciens Grecs décrivaient le diabète comme une maladie qui fait fondre le corps en eau sucrée. Lorsque les tissus ne peuvent pas utiliser le glucose, ils métabolisent les graisses en énergie. Ceci génère des sous-produits qu’on appelle cétones. Ces cétones sont toxiques à des niveaux très hauts. Il provoquent également une perte d’eau supplémentaire lorsque les reins tentent de les éliminer.
Aujourd’hui, le diabète de type 1 est toujours une maladie très grave. Elle est toujours fatale si on la traite pas correctement avec de l’insuline. Elle peut tuer une personne rapidement lorsque sa glycémie est trop basse. On cite comme exemple en raison d’une altération du jugement ou d’une perte de conscience au volant. Ou il peut tuer lentement, par une maladie cardiaque ou rénale. Ces derniers s’associent généralement à une élévation de la glycémie à long terme.
Des causes non complétements clairs
Les causes du diabète de type 1 ne sont pas encore complètement clairs. La recherche indique qu’il s’agit d’une maladie auto-immune. Dans cette théorie le système immunitaire du corps attaque les cellules bêta pancréatiques. Ces dernières produisent l’insuline. Quelles que soient les causes du diabète de type 1, on peu être absolument à l’abri de ses effets délétères. Plus tôt il est diagnostiqué et plus tôt la glycémie est normalisée, mieux vous vous porterez.
Au moment où on pose le diagnostic, de nombreux diabétiques de type 1 produisent encore une petite quantité d’insuline. Il est important de reconnaître que si on les traite suffisamment tôt et correctement, on peut fréquemment préserver ce qui reste de leur capacité de production d’insuline. Le diabète de type 1 survient généralement avant l’âge de quarante-cinq ans et apparaît généralement assez soudainement. On retrouve des symptômes tels qu’une perte de poids dramatique, une soif et une miction fréquente. Nous savons maintenant, cependant, qu’aussi soudaine que puisse être son apparition, son apparition est en fait assez lente.
Une apparition soudaine mais assez lente?!
Des études commerciales de routine en laboratoire sont disponibles et peuvent le détecter plus tôt. Il peut être alors possible de l’arrêter à ces stades précoces par un traitement agressif. L’un des médecins qui se spécialisent dans le traitement du diabète par les modifications du style de vie et du régime alimentaire dit:
« Mon propre corps ne produit plus du tout d’insuline détectable. L’hyperglycémie que j’ai connue au cours de ma première année de diabète a épuisé la capacité de mon pancréas pour produire de l’insuline. Je dois avoir des injections d’insuline ou je vais mourir rapidement. Je crois fermement – et je sais par expérience avec mes patients – que si on a utilisé le type de régime alimentaire et de régime médical que je prescris à mes patients lorsque j’ai été diagnostiqué, la capacité de production d’insuline qui m’a été laissée au moment du diagnostic aurait probablement été préservée. Mes besoins en insuline injectée auraient été réduits et il m’aurait été beaucoup plus facile de maintenir une glycémie normale. »
Normalisation de la glycémie : rétablir l’équilibre
Aux états unies, selon l’autorité nationale de santé, environ 233 600 personnes sont décédées en 2005 à cause du diabète. Mais il est probable que la plupart des décès à cause du diabète soient sous-déclarés. En fait, on peut ne pas compter le décès d’un diabétique dû à une maladie cardiaque, une maladie rénale ou un accident vasculaire cérébral, par exemple. D’ailleurs, on dit que le risque de décès chez les personnes atteintes de diabète est environ le double de celui des personnes non diabétiques d’un âge similaire.
Certes, tout le monde doit mourir de quelque chose, mais vous n’avez pas besoin de mourir de la façon lente et torturée des complications diabétiques. Ces derniers peuvent inclure souvent la cécité et les amputations.
L’étude de référence; l’essai sur le contrôle et les complications du diabète
Un essai sur le contrôle et les complications du diabète a commencé en 1983 par la National Institute of Diabetes and Digestive and Kidney Diseases (NIDDK). En effet, c’est une étude de dix ans qui porte sur sur les diabétiques de type 1. Son but est d’évaluer les effets d’un meilleur contrôle des niveaux de la glycémie. Les patients dont la glycémie était presque « normalisée » a eu des réductions spectaculaires des complications à long terme.
La glycémie des patients qui suivent un régime pauvre en glucides est généralement beaucoup plus proche de la normale que celle de ceux du groupe de soins intensifs de l’essai. Les chercheurs ont commencé le DCCT en essayant de voir s’ils pouvaient, par exemple, réduire la fréquence de la rétinopathie diabétique d’au moins 33,5%. Au lieu d’une réduction d’un tiers de la rétinopathie, ils ont constaté une réduction de plus de 75 % de la progression de la rétinopathie précoce.
Des résultats aux grandes promesses!
Ils ont trouvé des résultats tout aussi spectaculaires dans d’autres complications du diabète. En effet, ils ont annoncé les résultats de l’étude tôt afin de rendre la bonne nouvelle immédiatement accessible à tous. Ils ont trouvé une réduction de 50% pour cent du risque de maladie rénale, une réduction de 60% pour cent du risque de lésions nerveuses et une réduction de 35% pour cent du risque de maladie cardiovasculaire. Cette réduction se poursuit à ce jour, de nombreuses années après la fin de l’étude.
Avec une glycémie vraiment normale, que beaucoup des patients qui suivent un régime pauvre en glucoses ont, ces réductions peuvent être de 100 %. Les patients qu’on suit dans le DCCT avaient en moyenne vingt-sept ans au début de l’essai, de sorte que les réductions auraient facilement pu être plus importantes dans des domaines tels que les maladies cardiovasculaires s’ils avaient été plus âgés ou suivis pendant une période plus longue.
L’implication est que la normalisation complète de la glycémie pourrait totalement empêcher ces complications. Dans tous les cas, les résultats du DCCT sont une bonne raison de commencer agressivement à surveiller et à normaliser la glycémie. Mais en plus, l’effort et le coût pour le faire ne doivent pas nécessairement être aussi hauts que les conclusions du DCCT le suggèrent.
Le diabète auto-immun latent ou LADA
Il existe une nouvelle catégorie de « prédiabète » qu’on a récemment appelée diabète auto-immun latent, ou LADA. Cette catégorie s’applique au diabète léger survenant après l’âge de trente-cinq ans. Dans ce tableau le patient s’est avéré produire un anticorps contre la protéine cellulaire pancréatique bêta qu’on appelle GADA. Ceci arrive tout comme dans le diabète de type 1. Finalement, ces personnes peuvent développer un diabète manifeste et avoir besoin d’insuline. Lorsque les symptômes du diabète apparaissent enfin, ils sont souvent plus graves qu’au « début » du diabète de type 1.
Le diabétique insulino-résistant : Type 2
Différent du diabète de type 1 est ce qu’on connait officiellement sous le nom de type 2. C’est de loin la forme qu’on retrouve le plus de la maladie. Selon les statistiques de l’American Diabetes Association, 90 à 95 % des diabétiques sont de type 2. En outre, jusqu’à un quart des Américains âgés de 65 à 74 ans souffrent de diabète de type 2. Une étude de ‘Université de Yale qui date de 2002 a révélé que 25 pour cent des adolescents obèses souffraient de diabète de type 2.
Environ 80 pour cent des personnes atteintes de diabète de type 2 sont en surpoids et présentent une forme particulière d’obésité qu’on connait sous le nom d’obésité abdominale, tronculaire ou viscérale. Il est tout à fait possible que les 20 pour cent des diabétiques dits de type 2 qui n’ont pas d’obésité viscérale souffrent en réalité d’une forme légère de diabète de type 1. Cette forme ne provoque en effet qu’une perte partielle des cellules bêta pancréatiques qui produisent l’insuline. Si cela s’avère être le cas, alors tous ceux qui ont un vrai diabète de type 2 peuvent être en surpoids. L’obésité se définie généralement comme étant un poids supérieur d’au moins 20 % au poids corporel idéal pour la taille, la corpulence et le sexe.
Alors que la cause du diabète de type 1 peut encore être quelque peu mystérieuse, la cause du diabète de type 2 l’est moins. Comme on a indiqué précédemment, une autre désignation pour le diabète de type 2 est le diabète résistant à l’insuline. L’obésité, en particulier l’obésité viscérale, et la résistance à l’insuline sont liés entre eux. Pour rappel, la résistance à l’insuline est l’incapacité d’utiliser pleinement les effets de transport du glucose de l’insuline. Pour des raisons qui se rapportent à la génétique, une partie importante de la population a le potentiel, en cas de surpoids, de devenir suffisamment résistante à l’insuline pour que les exigences accrues du pancréas brûlent les cellules bêta qui produisent l’insuline.
Le mécanisme de la résistance à l’insuline et le diabète de type 2
Ces personnes entrent dans le cercle vicieux que représente la figure 1-1. Notez dans la figure le rôle crucial des glucides alimentaires dans le développement et la progression de cette maladie.
La résistance à l’insuline semble être causée au moins en partie par l’hérédité et en partie par des niveaux élevés de graisse. Ces derniers existent sous forme de triglycérides libérés par la graisse abdominale – dans la branche de la circulation sanguine qui alimente le foie. Une résistance transitoire à l’insuline peut s’observer chez les animaux de laboratoire en injectant des triglycérides (graisses) directement dans l’approvisionnement en sang de leur foie.
La graisse abdominale peut s’associer à une inflammation systémique, une autre cause de résistance à l’insuline, tout comme les infections. La résistance à l’insuline, de par sa nature même, augmente les besoins du corps en insuline. Ceci oblige donc le pancréas à travailler plus fort pour produire des niveaux élevés d’insuline (hyperinsulinémie). Par conséquence ceci peut indirectement provoquer une hypertension artérielle et endommager le système circulatoire.
Des niveaux excessifs d’insuline dans le sang régulent la baisse l’affinité pour l’insuline que les récepteurs de l’insuline dans tout le corps ont naturellement. Cette « tolérance » à l’insuline entraîne une résistance à l’insuline encore plus grande. Ainsi, pour simplifier quelque peu, l’hérédité, l’inflammation et la graisse dans le sang alimentant le foie provoquent une résistance à l’insuline. Ceci provoque de hauts niveaux d’insuline sérique. Ensuite, cela amène les cellules graisseuses à construire encore plus de graisse abdominale. Par conséquence on a une augmentation des triglycérides dans l’approvisionnement en sang du foie et une exacerbation de l’inflammation. Ceci provoque finalement une augmentation des niveaux d’insuline en raison d’une résistance accrue à l’insuline.
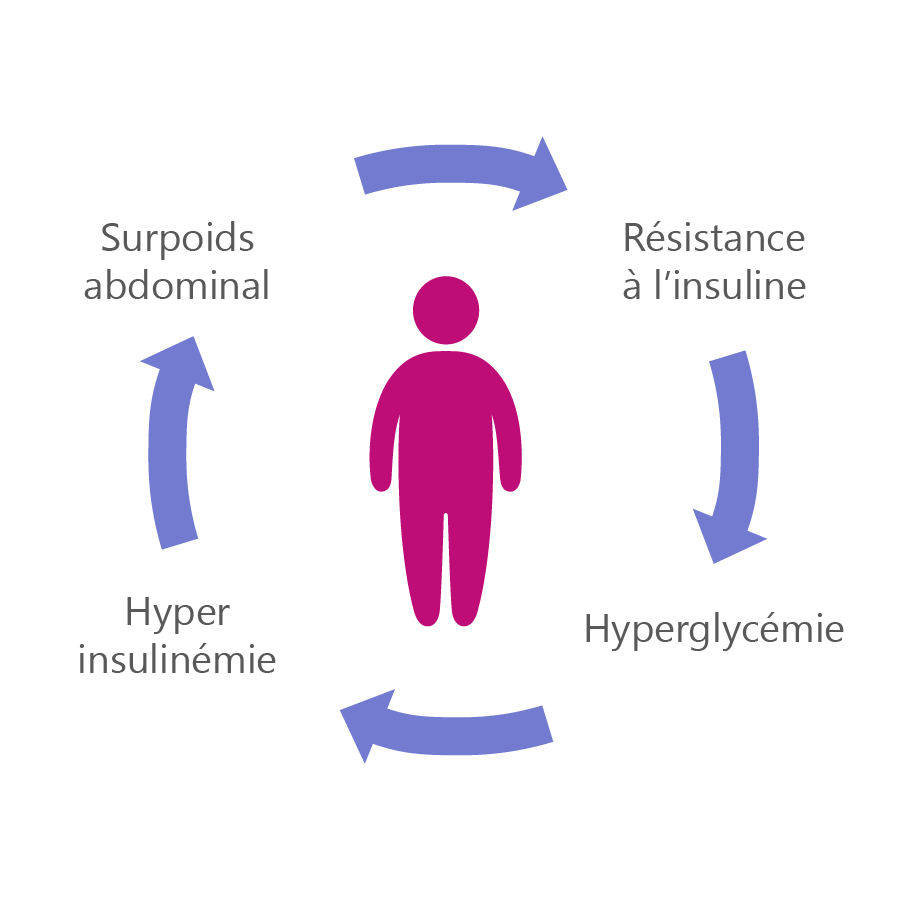
1-1. Le cercle vicieux de la résistance à l’insuline.
Si cela semble comme un cercle vicieux, ça l’est. Mais notez que la graisse qui est en cause ici n’est pas la graisse alimentaire. Les triglycérides sont en circulation à un certain niveau dans la circulation sanguine à tout moment. Les niveaux élevés de triglycérides ne sont pas tant le résultat de l’apport de graisses alimentaires que de la consommation de glucides et de la graisse corporelle existante.
Le coupable est en fait un type particulier de graisse corporelle. L’obésité viscérale est un type d’obésité dans lequel un type particulier de graisse est concentré autour du milieu du corps, en particulier autour des intestins (les viscères). Un homme qui est viscéralement obèse a un tour de taille plus grand que ses hanches. Une femme qui est viscéralement obèse a un tour de taille au moins 80 pour cent aussi large que ses hanches. Toutes les personnes obèses et en particulier celles souffrant d’obésité viscérale sont insulinorésistantes. Ceux qui finissent par devenir diabétiques sont ceux qui ne peuvent pas produire suffisamment d’insuline supplémentaire pour maintenir leur glycémie normale.
La différence entre le diabète de type 1 et celui de type 2
Bien que le deux types comportent de nombreux éléments similaires et bon nombre des effets indésirables d’une élévation du taux du sucre dans sang. Le diabète de type 2 diffère du type 1 de plusieurs manières importantes.
L’apparition du diabète de type 2 est plus lente et plus furtive. Mais même à ses débuts, des taux de sucre dans le sang anormaux, même s’ils ne sont pas exorbitants, peuvent endommager les nerfs, les vaisseaux sanguins, le cœur, les yeux, etc. Le diabète de type 2 est souvent appelé le tueur silencieux. En effet, il est assez fréquemment découvert par l’une de ses complications, telles que l’hypertension, les changements visuels ou les infections récurrentes.
Le diabète de type 2 est, au début, une maladie moins grave. En fait, les patients ne fondent pas dans l’eau sucrée et meurent en quelques mois. Le type 2, cependant, peut être beaucoup plus insidieux à cause d’une glycémie chronique mais moins élevée. Parce que beaucoup plus de personnes sont touchées, cela provoque probablement plus de crises cardiaques, d’accidents vasculaires cérébraux et d’amputations que la maladie de type 1 plus grave. Le type 2 est une cause majeure d’hypertension, de maladie cardiaque, d’insuffisance rénale, de cécité et de dysfonction érectile. Que ces complications graves du diabète de type 2 puissent progresser est sans aucun doute parce qu’il est initialement plus léger et est souvent laissé sans traitement ou pas assez bien traité.
Les personnes atteintes de type 2 fabriquent toujours de l’insuline, et beaucoup n’auront jamais besoin d’une injection d’insuline pour survivre, bien que si la maladie est mal traitée, elles peuvent éventuellement brûler leurs cellules bêta pancréatiques et nécessiter des injections d’insuline. Ceci est en raison de leur résistance aux effets hypoglycémiants de l’insuline. Mais ça n’a pas de rapport avec ses effets de renforcement des graisses. De nombreux diabétiques de type 2 en surpoids produisent en fait plus d’insuline que les non-diabétiques minces.









